Un articolo di Maria Giusi Vaccaro
“Quando annusiamo, non sentiamo solo un odore, così come quando assaggiamo, non sentiamo solo un gusto. Ritroviamo ricordi, soffriamo, gioiamo, speriamo, odiamo, osserviamo. Coltiviamo aspettative e dialoghiamo con il corpo nella sua totalità. Lo leggiamo in certi romanzi, come ad esempio Alla ricerca del tempo perduto di Proust, e in certi lavori scientifici,come Il cervello goloso di André Holley che recita: “è il cervello, non la nostra riflessione cosciente, a coordinare tutti questi processi”.
Le Neuroscienze e in particolare la Neurogastronomia, stanno studiando come un gran numero di stimoli lavorino di concerto per creare l’esperienza del gusto e come il cervello riesca a creare la sensazione del sapore. Ad oggi, grazie a queste discipline, sappiamo che vi è un sistema cerebrale umano del sapore che crea percezioni, emozioni, ricordi, coscienza, linguaggi e scelte incentrate sul sapore. Assumere e gustare il cibo è quindi una questione che riguarda la  di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme.
di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme.
Gli esseri umani posseggono circa 25 geni finalizzati alla percezione orale di sei gusti: dolce, salato, amaro, aspro, umami, grasso ( sesto senso insieme all’amido, essenziale per la percezione della consistenza e della palatabilità). Mentre, oltre 400 geni garantiscono la percezione di più di 10000 odori nella porzione ortonasale (adibita all’inspirazione) e retronasale (adibita all’espirazione). Tutti questi geni gustativi e olfattivi, nonché il gran numero di recettori corrispondenti, sono ampiamente variabili tra gli individui, anche nella stessa famiglia: nessuno può percepire gli stessi sapori ed alle medesime intensità di altri, eccetto i gemelli monozigoti. Ogni individuo possiede un “naso” diverso che varia a seconda delle componenti genetiche e fisiologiche, oltre che quelle psicologiche legate alle diverse esperienze nel corso della vita.
Frequentemente il cibo viene descritto in base al suo “gusto”, ma in realtà quando parliamo di gusto intendiamo dire “sapore”– come spiega Gordon Shepherd nel suo saggio “All’origine del gusto”- ovvero la percezione combinata del gusto e dell’odore. Il sapore è in gran parte dovuto all’olfatto retronasale, un meccanismo attivato dall’insieme di molecole odorose volatili nel tratto che collega la bocca alla cavità nasale. Ma cosa avviene quando assaggiamo del cibo? Sentiamo il sapore del cibo, non perché lo annusiamo, ma perché espirando emettiamo dei piccoli sbuffi di odore del cibo dal retrobocca e all’indietro attraverso le fosse nasali mentre mastichiamo e deglutiamo. Proprio perché portato dal percorso retronasale, l’odore domina il sapore. Gli odori retronasali vengono appresi e quindi sono soggetti a differenze individuali e culturali, il che spiega perché esiste una gran quantità di cucine nel mondo, e perché chiunque entri in un fast food desidera un panino diverso. Lo stesso vale per gli odori all’apparenza più sgradevoli. “Pensiamo alle analogie che sono state trovate tra l’odore dei piedi e certi tipi di formaggi: è il 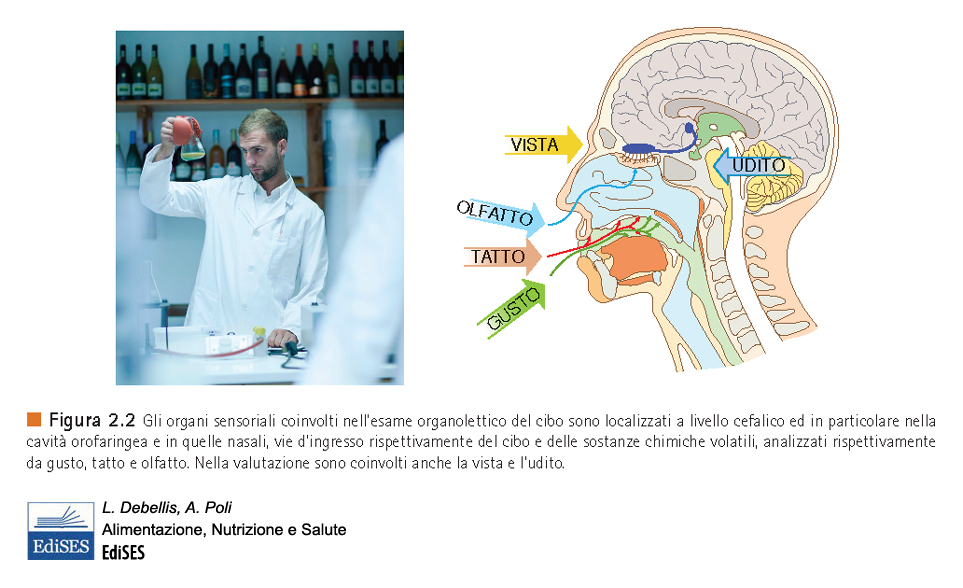 Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa).
Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa).
Fu Brillant-Savarin a riconoscere il ruolo dominante dell’olfatto nel sapore, dichiarando con un’espressione colorita che il retrogola era il “camino del gusto”. L’olfatto retronasale si contrappone in tanti modi a quello ortonasale da poterlo considerare un tipo distinto di odorato: è la percezione degli odori che provengono dalla cavità orale durante la masticazione, per la degradazione delle molecole ad opera degli enzimi della saliva e il riscaldamento che ne aumenta la volatilità, contrariamente all’olfatto ortonasale, che si verifica durante l’ annusamento. Il senso del sapore prodotto è come un miraggio: sembra provenire dalla bocca, dove si trova il cibo, invece la parte odorosa nasce fisiologicamente dal percorso olfattivo. “La ricerca moderna ha identificato l’olfatto come un senso chimico, così come il gusto; a differenza dei sensi fisici della vista e dell’udito – che dipendono da stimolazioni come la luce o i suoni – l’olfatto si basa sulla presenza di una moltitudine di recettori sensibili a diverse sostanze  chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
“Le immagini sensoriali così definite, vengono archiviate nelle rispettive aree per essere ulteriormente elaborate in immagini più complesse tramite l’interazione con altre aree cerebrali come la creazione del sapore. Infatti, il sapore non esiste di per sé, ma nasce dall’interazione tra il gusto e l’olfatto nella corteccia cerebrale (aree delle associazioni) e non solo. È, quindi, una creazione individuale del cervello, del cervello di ognuno.”(Prof. R. Barale) Queste “immagini” rappresentano la base principale della nostra percezione dei sapori; determinano la maggior parte del piacere che traiamo dal cibarci e condividono parte della responsabilità dei problemi che si incorrono mangiando cibo non salutare.
Ma perché l’olfatto è il Re dei sensi? “Le informazioni provenienti dalle molecole odorose vengono inviate dalle cellule nervose della cavità nasale, tramite gli assoni, direttamente alla prima stazione cerebrale: il bulbo olfattivo. Il viaggio prosegue verso la corteccia olfattiva che crea l’identità e l’intensità dell’odore, l’ippocampo (struttura centrale della memoria), l’amigdala – struttura centrale del sistema limbico – per poi raggiungere la corteccia orbitofrontale, stabilendo con essa un rapporto privilegiato con la parte più nobile e evoluta del nostro cervello – che ci distingue dal resto degli animali – ove si crea la gratificazione e la piacevolezza soggettiva molto più direttamente che con gli altri sensi. Infatti, a differenza di tutte le vie sensoriali, quella olfattiva non viene filtrata dal talamo, raggiunto solo in un secondo momento. Per questo motivo la percezione iniziale degli aromi è in gran parte inconsapevole e più immediata.”(Guida per cervelli affamati).
Fra le varie intuizioni della Neurogastronomia, quella sul rapporto cibo-memoria-emozioni è particolarmente interessante. Il legame diretto con le aree limbiche, coinvolte nei processi emotivi, e con la struttura centrale della memoria, fa sì che la reazione a un certo odore possa essere influenzata dallo stato psicofisico in cui ci troviamo – come ad esempio la fame – o dai nostri ricordi, implicando la memoria sensoriale che coinvolge il “vissuto” di un individuo. Marcel Proust ha studiato e sottolineato il ruolo della memoria sensoriale e del ricordo nel condizionare le nostre sensazioni gustative: il ritorno della memoria involontaria dopo aver imbevuto nel tè una madeleine, ricorda come egli era solito mangiarne da piccolo la domenica mattina ( 1° capitolo, “La strada di Swann”). La narrazione dello scrittore francese ci riporta immediatamente alla centralità dell’olfatto: un senso arcaico, direttamente connesso alle strutture più profonde e primitive del nostro cervello legate alle emozioni e alla memoria.
Più recentemente, il ruolo dell’esperienza e della memoria nel modificare la valutazione oggettiva di un cibo, è stato ben rappresentato nel film Ratatouille della Walt Disney Pictures/Pixar Animations Studios. Il sapore, quindi, percepito a livello di coscienza, non è più soltanto la risultante dell’interazione tra gusto e olfatto, ma anche da quanto i nostri archivi di memoria di gusti e olfatto sono ricchi e articolati. Inoltre, nelle varie aree associative contigue a quelle percettive, avvengono associazioni con altri sensi, come la vista, il tatto, l’udito e con la memoria di altre percezioni emotivamente importanti. Il suono, il profumo e la presentazione visiva del cibo, ad esempio, hanno importanza quasi quanto il gusto. Pensiamo alla croccantezza di un alimento che va a stimolare i centri del piacere.
Studi attualmente in corso stanno confermando che l’olfatto umano, lungi dall’essere un senso debole e vestigiale, è al contrario potente. Comprendere meglio il ruolo centrale svolto da questo senso può aprire le porte a nuovi approcci per ridurre i problemi legati al cibo.
Maria Giusi Vaccaro è laureanda in Scienze Biologiche e appassionata di neurogastronomia. Ha conseguito un Master in Nutrizione culinaria e Cucina antiaging (Art Joins Nutrition Academy).
 involgimento dei genitori
involgimento dei genitori
 In ogni caso, questa categoria di patologie, fra cui oggi si annoverano anche la vigoressia e l’ortoressia, forse meno note ma non meno pericolose della anoressia e della bulimia, non può essere più considerata rara, né si può sottovalutare lo stretto legame con il contesto socio-culturale in cui viviamo.
In ogni caso, questa categoria di patologie, fra cui oggi si annoverano anche la vigoressia e l’ortoressia, forse meno note ma non meno pericolose della anoressia e della bulimia, non può essere più considerata rara, né si può sottovalutare lo stretto legame con il contesto socio-culturale in cui viviamo. Che cosa si intende per supervisione di percorsi nutrizionali?
Che cosa si intende per supervisione di percorsi nutrizionali?
 corpo, e al contempo tendono a omologarsi e uniformarsi al gruppo dei pari. Questo li rende più fragili e più lontani dall’ascolto dei loro veri bisogni. La compagnia virtuale attraverso gli smartphone produce lo stesso effetto, con l’aggravante di distrarre i giovanissimi dalle sensazioni reali di fame e sazietà. L’adolescenza è un tempo di crescita difficile, in cui l’alimentazione, da sempre legame e tramite fra l’individuo e il mondo esterno, gioca nel bene e nel male un ruolo importantissimo.
corpo, e al contempo tendono a omologarsi e uniformarsi al gruppo dei pari. Questo li rende più fragili e più lontani dall’ascolto dei loro veri bisogni. La compagnia virtuale attraverso gli smartphone produce lo stesso effetto, con l’aggravante di distrarre i giovanissimi dalle sensazioni reali di fame e sazietà. L’adolescenza è un tempo di crescita difficile, in cui l’alimentazione, da sempre legame e tramite fra l’individuo e il mondo esterno, gioca nel bene e nel male un ruolo importantissimo.  di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme.
di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme. Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa).
Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa). chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
 Il mio interesse per le difficoltà alimentari nell’età evolutiva è nato molti anni fa, quando, all’inizio della mia attività di nutrizionista, la pediatra che mi ospitava nel suo studio cominciò a inviarmi bambini sovrappeso. Era già in quegli anni un problema grave e urgente per il quale mi aveva voluto come collaboratrice. La malnutrizione per eccesso fu dunque la prima questione con cui dovetti misurarmi. Con il tempo però si delineò un’altra situazione non sempre opposta all’eccesso ponderale, anzi spesso parallela ad essa: la selettività alimentare. Non parlo dell’istintiva neofobia tipica dell’età del divezzamento che si risolve in genere entro i primi anni di vita, ma di un evitamento pervicace e assoluto che spesso metteva a rischio la crescita del bambino.
Il mio interesse per le difficoltà alimentari nell’età evolutiva è nato molti anni fa, quando, all’inizio della mia attività di nutrizionista, la pediatra che mi ospitava nel suo studio cominciò a inviarmi bambini sovrappeso. Era già in quegli anni un problema grave e urgente per il quale mi aveva voluto come collaboratrice. La malnutrizione per eccesso fu dunque la prima questione con cui dovetti misurarmi. Con il tempo però si delineò un’altra situazione non sempre opposta all’eccesso ponderale, anzi spesso parallela ad essa: la selettività alimentare. Non parlo dell’istintiva neofobia tipica dell’età del divezzamento che si risolve in genere entro i primi anni di vita, ma di un evitamento pervicace e assoluto che spesso metteva a rischio la crescita del bambino. Gli studi disponibili al momento sono molti. La studiosa di riferimento è
Gli studi disponibili al momento sono molti. La studiosa di riferimento è  Riguardo al Disturbo dello spettro autistico, o meglio Disturbi dello spettro autistico*, e la presenza di ARFID nel 2017 è stato pubblicato da Ericson un Manuale completo e molto ben scritto, destinato a genitori (sebbene molto tecnico) e operatori, dal titolo
Riguardo al Disturbo dello spettro autistico, o meglio Disturbi dello spettro autistico*, e la presenza di ARFID nel 2017 è stato pubblicato da Ericson un Manuale completo e molto ben scritto, destinato a genitori (sebbene molto tecnico) e operatori, dal titolo  C’è un periodo della vita in cui l’essere umano acquisisce rapidamente strumenti per scoprire il mondo e imparare a viverci. Dalla nascita ai primi anni di vita, il suo sistema sensoriale lavora a pieno regime, integrando e perfezionando una serie infinita di percezioni e sensazioni. Sono gli anni delle grandi conquiste, dell’autonomia, del linguaggio, della deambulazione. Sono anche gli anni degli assaggi, dal latte alle prime pappe, dalla suzione alla masticazione, dalla poppata in simbiosi con la nutrice al pasto con la mamma e col papà, dal pasto familiare alle prime feste di compleanno.
C’è un periodo della vita in cui l’essere umano acquisisce rapidamente strumenti per scoprire il mondo e imparare a viverci. Dalla nascita ai primi anni di vita, il suo sistema sensoriale lavora a pieno regime, integrando e perfezionando una serie infinita di percezioni e sensazioni. Sono gli anni delle grandi conquiste, dell’autonomia, del linguaggio, della deambulazione. Sono anche gli anni degli assaggi, dal latte alle prime pappe, dalla suzione alla masticazione, dalla poppata in simbiosi con la nutrice al pasto con la mamma e col papà, dal pasto familiare alle prime feste di compleanno. Il corso fornisce conoscenze e strumenti significativi per la valutazione e il trattamento della fase che, dalla suzione, conduce il bambino a una alimentazione autonoma, con specifica attenzione alle abilità e alle competenze alimentari. Il corso si pone l’obiettivo di affrontare le tappe fisiologiche di sviluppo delle funzioni orali nel bambino, ma anche le patologie e le situazioni transitorie, fornendo alle professioni sanitarie coinvolte nella valutazione e nel trattamento (psicologo, NPI, logopedista, pediatri, dietisti e biologi nutrizionisti) gli strumenti necessari per lavorare in questo ambito così importante e delicato.
Il corso fornisce conoscenze e strumenti significativi per la valutazione e il trattamento della fase che, dalla suzione, conduce il bambino a una alimentazione autonoma, con specifica attenzione alle abilità e alle competenze alimentari. Il corso si pone l’obiettivo di affrontare le tappe fisiologiche di sviluppo delle funzioni orali nel bambino, ma anche le patologie e le situazioni transitorie, fornendo alle professioni sanitarie coinvolte nella valutazione e nel trattamento (psicologo, NPI, logopedista, pediatri, dietisti e biologi nutrizionisti) gli strumenti necessari per lavorare in questo ambito così importante e delicato.