
Archivio della categoria: educazione alimentare
Sportello gratuito di orientamento nutrizionale sui disturbi alimentari precoci

Video-pillole sulla selettività alimentare
Foodinsider, che ringrazio, mi ha chiesto di parlare di neofobia e selettività alimentare: cosa sono, da dove originano, come si manifestano, quando diventano preoccupanti.
segui il link

Le parole giuste
Una delle cose più difficili per chi fa il mio lavoro è trovare le parole giuste per rispondere alle domande dei pazienti, per rassicurare le loro incertezze, consolare le loro frustrazioni, infondere coraggio e fiducia in sé stessi e nel percorso che stiamo costruendo insieme. La difficoltà è tanto maggiore quanto più è radicata nel paziente l’abitudine a un certo linguaggio autodenigratorio. Sono le parole, come in tutte le faccende umane, lo strumento della relazione, il ponte fra me e le persone che accolgo nel mio studio. E sulle parole, mie e altrui, spesso mi trovo a ragionare.
“Ho sgarrato“.
Siete mai andati sul dizionario a curiosare sul significato di questa espressione? Il dizionario dice: “Nel gergo della mafia e della malavita, il delitto, punito di solito con la morte, di chi sottrae a un affiliato parte di un utile assegnatogli per decisione collettiva”. Non vi pare eccessivo per definire la trasgressione, cioè la tendenza umana e fisiologica a concedersi qualcosa di cui sentiamo il bisogno?
Quando una persona sale sulla bilancia pronunciando questa frase, “ho sgarrato”, sta manifestando la sua frustrazione, il suo enorme senso di colpa, il suo tradimento, il suo delitto. E io mi trovo a rispondere che le parole sono importanti, che se le impregniamo di sentimenti negativi automaticamente sottraiamo coraggio e fiducia alle nostre scelte.
Quali sono allora le parole giuste?
 Quelle della nostra complessità.
Quelle della nostra complessità.
Seguire un percorso nutrizionale significa nella maggior parte dei casi modificare radicalmente le proprie abitudini: fare la spesa seguendo nuovi criteri, organizzare la giornata e i pasti tenendo conto dei consigli del piano alimentare, cucinare le pietanze in modo diverso dal solito. Significa in definitiva imparare a vivere il cibo e il corpo in un modo più sano, un’attività complessa, come complesso è il nostro stare al mondo. Come possiamo aspettarci, dunque, che il nostro corpo e la nostra mente rispondano in modo semplice e lineare? Rispetto a quale regola ci sentiamo frustrati se le cose non vanno esattamente come avevamo previsto?
C’è questa parola, percorso, che io amo molto perché, in ambito nutrizionale, la sento nettamente contrapposta alla parola dieta, che invece aborro per il significato quasi funesto con cui viene spesso utilizzata. Sono a dieta, mi sono messa a dieta, sto facendo la dieta, mi tocca fare la dieta: sono tutte espressioni che tutti noi sentiamo ovunque, dal parrucchiere, al mare, nei negozi, nei ristoranti al momento della scelta delle pietanze. E sono tutte espressioni accompagnate da sentimenti negativi: rammarico, senso di colpa, nostalgia, tristezza, perché legate al concetto di rinuncia. Quindi, anche la parola dieta, nata bene (dal greco dìaita, stile di vita) e venuta su malissimo (sinonimo di rinuncia, costrizione, sacrificio) è diventata una parola sbagliata.
Ecco che allora torna la domanda: quali sono le parole giuste?
Le parole sono ceste da riempire: se ci mettiamo dentro cose belle e lusinghiere funzionano meglio, ci accompagnano e ci danno coraggio. Seguitemi in questo gioco:
Percorso: un passo alla volta si arriva alla meta, a volte s’inciampa ma ci si rialza e si prosegue; a volte ci si ferma a riposare e guardarsi intorno, ad ammirare il luogo dove siamo arrivati. Fermarsi è uno dei passi, tornare indietro per poi ripartire è parte del percorso. Non c’è un passo più giusto di un altro: c’è il cammino, c’è il nostro modo di stare bene, osservare, attraversare, tornare, stare al mondo, vivere appieno, adattarci. E se la meta cambia? Succede più spesso di quanto si immagini perché durante un percorso cambiamo anche noi.
Cambiamento: quante abitudini abbiamo cambiato nel corso della nostra vita? Siamo fatti così, noi umani, ci adattiamo, siamo elastici. E quante volte è cambiato il nostro corpo? E’ un sistema molto complesso e come tale non può essere rigido, fossilizzato, definito precisamente e per tutta la vita dallo stesso peso e dalle stesse forme. La sfida non è essere bravi, belli, magri, muscolosi, perfetti, somigliare a. La sfida vera è fare qualcosa per noi stessi e per la nostra salute, è essere noi stessi, lasciandosi cambiare dal percorso, adattandosi alle nuove abitudini e godere dei risultati.
Gratificazione: che fa rima con trasgressione (non con sgarro!). Gratificarsi significa essere elastici con sé stessi, avere a cuore i nostri sentimenti, ma anche il nostro corpo, trattarlo bene, concedersi la sospensione del giudizio, evitare di rinunciare troppo a lungo a qualcosa che ci procura piacere. Sottostare pedissequamente al concetto di rinuncia è spesso causa di compulsioni: concediamoci ogni tanto ciò che davvero ci gratifica, senza per questo sentirci in difetto.
Gusto: posso seguire un piano alimentare senza rinunciare al gusto? Certo che sì, lavorando sulle quantità e sulla sensazione di sazietà, imparando a cucinare in modo più sano ma gustoso, scegliendo bene le materie prime, aumentando il dispendio energetico attraverso l’attività fisica, facendoci coinvolgere dalla curiosità nei confronti delle nuove abitudini provando ad allenare il gusto a nuove percezioni.
Il gioco delle parole giuste potrebbe continuare all’infinito. Cercatele, riempitele di cose positive e lusinghiere, non esiste alcuna legge vieti di stare bene durante un percorso nutrizionale, nessun regolamento che imponga l’autofustigazione.
Tutto questo è molto umano, sapete, strettamente legato alle paure, al coraggio e all’ingegno che, dopo millenni di storia e di biologia, ci hanno portato fin qui. Dunque, perché stupirsi di certe risposte inattese? Perché scoraggiarsi al primo cedimento? Perché farsi del male con giudizi negativi su noi stessi e sul nostro comportamento? Perché tutte queste belle ceste piene di scoramento, frustrazione, modelli inarrivabili, autofustigazione, rinunce e sgarri? Perché?
Facciamoci un grande regalo: riconosciamo la nostra umanità e trattiamola bene. E poi, un passo dopo l’altro…
(L’immagine è tratta dal sito pixabay ed è libera da copyright)

Disturbi Alimentari Precoci – E’ nato un gruppo di lavoro
A Pisa è appena nato un gruppo per la prevenzione, la diagnosi e il trattamento dei Disturbi Alimentari Precoci, coordinato dalla dott.ssa Giuseppina D’Urso e in collaborazione con Centro Il Colibrì.
Il gruppo si occupa in particolare dei disturbi dell’alimentazione e della nutrizione che insorgono in età precoce con quadri di selettività/restrizione o di compulsione.
Si avvale di varie figure professionali che lavorano in team: nutrizionista, neuropsichiatra infantile, logopedista, neuropsicomotricista, psicoterapeuta. Altre competenze, come quelle dell’osteopata, vengono reclutate per quadri particolari che ne richiedano l’intervento.
Conosciamo meglio il team.

Dott.ssa Giuseppina D’Urso
BIOLOGA NUTRIZIONISTA, PATOLOGA CLINICA
Fondatrice e coordinatrice del gruppo
giusi.durso@libero.it
tel. 347 0912780

Dott.ssa Alessandra Burgo
TERAPISTA DELLA NEURO E PSICOMOTRICITÀ DELL’ETÀ EVOLUTIVA E PSICOMOTRICISTA FUNZIONALE
Centro Il Colibrì

Dott.ssa Sarh Guidi
TERAPISTA DELLA NEURO E PSICOMOTRICITÀ DELL’ETÀ EVOLUTIVA E TERAPISTA DIR201 (DIR-FLOORTIME BASIC)
Centro Il Colibrì

Dott.ssa Maria Cielo Rondoni
LOGOPEDISTA
Centro Il Colibrì

Dott.ssa Sara Greco
LOGOPEDISTA E TERAPISTA DIR201 (DIRFLOORTIME-BASIC)
Centro Il Colibrì

Dott.ssa Valeria Bossio
PSICOLOGA PSICOTERAPEUTA PSICODINAMICA INTERPERSONALE E TERAPEUTA EMDR
Centro Il Colibrì

Dott.ssa Elisa Panicucci
PSICOLOGA DELLO SVILUPPO E DELL’EDUCAZIONE
Centro Il Colibrì
Oltre che con la figura del Nueropsichiatra infantile de Il Colibrì, il gruppo collabora e si integra con la competenza del dott. Antonio Di Presa, osteopata e podologo
Per informazioni sulle attività, sulle modalità di accesso per una prima valutazione e sulle tipologie di percorso scrivere a giusi.durso@libero.it o telefonare al 347 0912780.
Natura del gusto e fidelizzazione ai sapori
Un articolo di Maria Giusi Vaccaro
“In origine c’è il semplice fabbisogno alimentare e il desiderio di rispondere alle necessità del corpo nutrendosi. Le sensazioni procurate dalla sazietà, gli aromi e i sapori del cibo si trasformano allora in piacere. La memoria conserva sia le sensazioni sia il piacere, e così, successivamente, le prime saranno promessa del secondo. Fabbisogno, desiderio, piacere nascono all’interno di reti neurali che per larga parte si sovrappongono le une alle altre.”
(Il cervello goloso, Andrè Holley)

Studi di neuroscienze sulla percezione del cibo, dimostrano che mangiare risponde non solo al primitivo, indispensabile bisogno di sazietà ma soprattutto al bisogno di gustare; dalla scelta di un alimento al suo assaggio, mangiare mette in moto una serie di meccanismi cognitivi, ancestrali o nuovi, che impegna ogni area del nostro cervello. Proprio intorno al gusto e ai suoi complessi meccanismi ruota l’enorme giro d’affari dell’industria alimentare a livello globale che basa le proprie politiche commerciali sul fatto che l’uomo ha trasformato il cibo da semplice strumento di sopravvivenza a raffinata fonte di piacere.
Le neuroscienze considerano il cibo come una sorta di “ricompensa naturale” al pari dell’attività sessuale e altre attività ritenute piacevoli dal cervello, innescando un comportamento di ricerca, rinforzo e ripetizione.
Scienziati e tecnologi alimentari studiano quotidianamente come accrescere l’appetibilità dei cibi proprio per sovra-stimolare i circuiti della ricompensa, della gratificazione. Un prodotto appetibile o palatabile è qualcosa che eccita il nostro gusto sovrastando ogni altra percezione, seducendo il consumatore fino a innescare una vera e propria dipendenza caratterizzata da reazioni incontrollabili e irrazionali.>
Questa manipolazione viene effettuata attraverso sofisticati calcoli matematici con l’obiettivo di farci raggiungere il BLISS POINT (termine coniato da J.L. Balintfy e applicato da H.Moskowitz), definito come il punto di massima beatitudine indotto da un alimento, oltre il quale, se ne riduce il potere di attrazione. Il “senso di gradimento sensoriale ottimale” si raggiunge con la sapiente combinazione di zuccheri, grassi e sale, i tre esaltatori del piacere in grado di procurare una sorta di estasi sensoriale, di far superare la percezione del senso di sazietà spingendo il consumatore, pervaso così da un appetito irreprimibile, a sovralimentarsi, esponendosi al rischio di un aumento ponderale nel breve termine e allo sviluppo di disturbi metabolici e psicologici più gravi nel lungo termine.
La sinergia edonica di zucchero-grasso-sale, ci porta a reiterare gli acquisti, dovuti alla dipendenza da certi sapori – legata più alle sollecitazioni artificiali che non alle caratteristiche autentiche dell’alimento. Sollecitazioni studiate per generare un piacere multisensiorale, in modi pervicaci e in tempi rapidissimi. Ne derivano, un’alterazione del palato e un’omologazione del gusto e dei desideri dei consumatori, sempre più abituati a prodotti dolci, salati e ricchi di grassi. Queste errate abitudini alimentari rischiano di produrre quella che viene definita disgeusia collettiva o distorsione del senso del gusto.
Dolce, grasso e salato incrementano nettamente le preferenze alimentari che vanno dal piacere al desiderio compulsivo. La scelta tra gli scaffali avviene in base alle proprie aspettative sul gusto e sulla sensazione che si proverà nel percepirli, oltre ai segnali di piacere che il cervello produrrà come ricompensa per aver scelto i cibi più gustosi.
Il gusto, l’aroma e la soddisfazione nonché l’attrattiva sensoriale (si mangia con tutti i sensi, soprattutto con gli occhi), prevalgono ancora sugli aspetti nutrizionali.
Ma cos’è il gusto?
Ne “Il cervello goloso” A. Holley scrive che per l’opinione comune non è il gusto propriamente detto a essere coinvolto nella scelta di un cibo, ma l’olfatto, che ci permette di percepire le sostanze volatili contenute nei grassi di consistenza cremosa. Quest’ultima, si traduce in quella sensazione tattile di cui è responsabile il nervo trigemino che ci gratifica con la consistenza vellutata del cioccolato, con la croccantezza del pollo fritto o con la cremosità del formaggio (vedi articolo ospitato in questo blog).
ll gusto è uno dei cinque sensi dell’essere umano, che viene riconosciuto grazie alla presenza sulla lingua di quattro tipologie differenti di papille gustative, al cui interno, si trovano i bottoni gustativi. Questi, portano al loro apice i recettori del gusto e trasmettono poi i segnali al cervello.
L’ attivazione delle papille gustative inizia durante la 30° settimana di gestazione, quando il liquido amniotico e le sue variazioni chimiche causate dalla dieta materna, possono stimolare i recettori gustativi fetali. Questa attivazione precoce, appare come un primo passo nello sviluppo della memoria sensoriale gustativa, che modellerà la preferenza per i vari gusti, influenzando così le scelte alimentari del futuro neonato e bambino. Lo sviluppo delle preferenze individuali per alcuni alimenti rispetto ad altri, è un processo complesso che coinvolge sia fattori motivazionali che comportamentali, insieme ad aspetti genetici specifici. (pubmed)
Oggi è noto che i recettori del gusto non sono confinati nella lingua ma sono espressi anche in altre parti della bocca e in maniera predominante in tutto l’apparato gastrointestinale, attraverso cellule epiteliali sensoriali intestinali specializzate che stabiliscono una connessione tra intestino e cervello (pubmed).
La Scienza ha ufficialmente riconosciuto sei gusti dell’apparato gustativo umano: dolce, amaro, salato, acido, umami e grasso, suddividendo la popolazione in supertaster o super gustatori (25%), normal taster (50%) e non taster (25%) in base alla diversa capacità di percezione degli stessi (Linda Bartoshuk,2000). La variazione nel gusto più studiata è l’abilità di gustare un preparato particolarmente amaro, il propiltiouracile (PROP).La sensibilità al PROP è associata a una sensibilità più spiccata al gusto in generale e a un maggior numero di papille gustative sulla lingua( https://www.sciencedirect.com/). Le combinazioni e le quantità di queste sei percezioni producono i sapori sperimentati, con l’aiuto delle informazioni olfattive e delle sensazioni somato-sensoriali provenienti dalla bocca.
Ma il gusto è associato anche a importanti funzioni fisiologiche ed evolutive.
Il gusto dolce è caratterizzato da cibi ricchi di carboidrati semplici come lo zucchero (saccarosio), un composto organico costituito da una molecola di glucosio e una di fruttosio. E’ innato in tutti i mammiferi, poiché gli zuccheri indicano in maniera affidabile un alto livello di energia, rappresentando quindi uno strumento adattativo essenziale per la sopravvivenza dell’organismo.
L’innata predilezione per il gusto dolce e la propensione a scegliere alimenti dolci sono ben sviluppate fin dalla nascita, determinate anche dalla presenza di specifici recettori e fattori genetici (polimorfismo del gene tasirR) (pubmed) e può essere rafforzato o modificato dall’offerta e dalla disponibilità del cibo, oltre che da influenze familiari e culturali anche prima dell’infanzia (pubmed; pubmed).
“La voglia di dolce persiste anche quando siamo sazi, il che spiega probabilmente perché il dessert compaia a fine pasto. Essere golosi di cibi ricchi di zuccheri, è un ottimo adattamento evolutivo per un onnivoro, il cui grande encefalo richiede un’enorme quantità di glucosio (unica fonte di energia utilizzabile dal cervello) o perlomeno era la strategia giusta un tempo, quando la possibilità di ingerire dolci rappresentava un’eccezione e non la regola.“
(Michael Pollan-Il dilemma dell’onnivoro )
Cosa dire del sapore amaro?
“L’amaro sulla lingua ci invita alla cautela, per evitare che un veleno vada oltre quelle che Brillant-Savarin chiama le fedeli sentinelle del gusto” (Il dilemma dell’onnivoro).
Dal punto di vista evolutivo, il gusto amaro viene associato a sostanze tossiche, come gli alcaloidi o a cibi degradati (pubmed). Pensiamo alle donne che durante la gravidanza sono particolarmente sensibili all’amaro, probabilmente come adattamento per proteggere il feto anche dalle tossine più blande, come ad esempio quelle dei broccoli (Brassica oleracea). L’associazione dell’amaro a sostanze pericolose dimostra, ancora una volta, come il gusto sia legato alla sopravvivenza, oltre che al piacere: la capacità di percepire i sapori primari si sarebbe selezionata nel corso dell’evoluzione per distinguere gli alimenti utili da quelli dannosi.
Il gusto acido non è dovuto a ingredienti specifici, come per il dolce o il salato, ma è legato al pH dei cibi quando questo è inferiore a 7. Per la sua percezione però è fondamentale anche il rapporto con lo zucchero. Questa interazione è molto importante ai fini sensoriali, in quanto saccarosio, glucosio e fruttosio sono in grado di contrastare la percezione del gusto acido e rendere più accettabile il sapore dell’alimento. Motivo per cui il miele, alimento di natura acida, non viene percepito come aspro.
L’acidità inoltre, bilancia la sensazione di grasso, contrasta l’ossidazione, mantiene vivi i colori e ci avverte che i cibi potrebbero essere avariati.
Il salato è un gusto innato e attraente, prodotto dal sale o cloruro di sodio (NaCl). E’ essenziale per la vita poiché mantiene l’equilibrio salino dei fluidi corporei, un retaggio della discendenza acquatica dei mammiferi. Ma migliora anche gli odori, i sapori, minimizza l’amaro e bilancia il dolce. Un odore e un sapore appresi, migliorati dal sale, diventano irresistibili.
Nel saggio “La rivoluzione nel piatto”, Sabrina Giannini racconta che, secondo il giornalista Premio Pulitzer Michael Moss, la Cargill, industria americana leader mondiale nella produzione di sale, sta lavorando per cambiare la forma fisica del sale, polverizzandolo in modo che colpisca più rapidamente le papille gustative per esaltare il flavor brust, l’esplosione di sapore.
Il gusto umami deriva dal glutammato monosodico, ovvero il sale di sodio dell’acido glutammico, l’amminoacido più abbondante in natura. E’ un gusto più sfumato rispetto agli altri e segnala la presenza di derivati delle proteine, nutrienti essenziali per il benessere. Il termine umami vuol dire saporito, esalta il gusto, la piacevolezza e la palatabilità del cibo. In natura è presente nei funghi, nelle carni, nel pesce e nel latte materno. Nella nostra cucina si trova nel parmigiano reggiano stagionato, nei dadi per il brodo o nella salsa di soia.
E il gusto dei grassi?
Alcuni recenti studi sostengono che all’elenco ristretto dei gusti percepiti, vada aggiunto anche quello specifico del grasso, l’oleogusto. I meccanismi del suo rilevamento sono ancora poco noti e meritano ricerche più approfondite. Studi recenti come quello dei ricercatori della Washington University School of Medicine di St.Louis (Missouri), hanno identificato i recettori gustativi specializzati per il grasso, regolati dal gene polifunzionale CD36 (CD sta per Cluster Differentiation, una codificazione internazionale nel campo dell’immunologia) localizzato nel braccio lungo del comosoma 7 (Journal of Lipid Research). Ma la strada da fare per comprendere appieno la chimica di questa specifica percezione gustativa è ancora lunga.
Intanto, come ci racconta “La Rivoluzione nel piatto” di Sabrina Giannini, che nel 1990 Adam Drewnowski, uno tra i più autorevoli studiosi del grasso nella dieta alimentare, ha capito che per il grasso non vi sia il bliss point. Non esiste, quindi, un livello di concentrazione ottimale oltre il quale un’ulteriore aggiunta riduce il potere di attrazione dell’alimento. Infatti, nel caso dei grassi, gli esperimenti hanno dimostrato che il cervello li gradisce senza conoscere misura; non lancia segnali di allarme soprattutto quando sono mescolati allo zucchero, che riducendone la percezione, li rende “meno visibili” al cervello e di conseguenza, un ingrediente assai insidioso. Nelle vostre esperienze culinarie, vi eravate mai accorti di questa “trappola del grasso”?
I gusti innati possono essere quindi amplificati dalle esperienze che facciamo intorno al cibo e dalle relazioni che instauriamo con esso. Pensate ad esempio al disgusto iniziale che può dare una bevanda amara quando siamo abituati a consumarla zuccherata. Questo fenomeno prende il nome di oversizing ovvero il sovradimensionamento di ciò che è innato.
Le multinazionali sfruttano questi processi per aumentare le loro vendite ma ne sono anche schiave. Infatti, lo zucchero come ingrediente non si limita ad addolcire ma sostituisce ingredienti più costosi, aggiungendo volume e consistenza. Il sale, che ha un costo relativamente basso, aumenta il fascino dei cibi industriali, è un ottimo conservante e un ottimo dissimulatore dell’aroma di riscaldato tipico della carne precotta nei pasti pronti. Il grasso stimola l’iperalimentazione, aumenta la palatabilità e maschera sapori sgradevoli come il metallico causato dalla lavorazione. Tutti concorrono al prolungamento della scadenza dei prodotti. Il risultato finale è caratterizzato da prodotti progettati per regalarci l’illusione di una dieta diversificata, per indurre un “effetto gola” assicurato. Piatti belli da vedere, invitanti dal punto di vista sensoriale ma di scarso valore nutritivo, qualitativamente scadenti e tali da aumentare l’incidenza di patologie cronico-degenerative.
Come possiamo difenderci da questo fenomeno così presente e invasivo?
Per comprendere la differenza di un gusto artefatto e uno naturale, l’Accademia di Nutrizione Culinaria e Cucina Antiaging, ci invita a fare una semplice esperienza sensoriale confrontando l’assaggio di un pesto alla genovese industriale e uno fatto in casa. Il primo – che tra gli ingredienti riporterà anche il siero di latte in polvere (zucchero nascosto) – darà una percezione del gusto immediata, in “altezza”, che ecciterà le papille gustative ma sarà di breve durata e non collegato alle proprietà nutritive del prodotto. Il secondo, darà una percezione del gusto in “lunghezza”, molto più persistente, che esalterà il sapore del vero ingrediente del pesto: il basilico. L’obiettivo deve essere quello di valorizzare il gusto degli alimenti naturali in maniera sana e bilanciata, garanzia di una cucina più nobile in grado di apportare sia benefici psicologici che fisiologici senza l’aggiunta di componenti nocivi per la salute (https://academy.cucinaevolution.it/).
Gustare e riconoscere il cibo del piacere deve associarsi quindi a un’esperienza di qualità e non a una scelta rapida e sbrigativa indotta da un’abile ricerca industriale.
Le neuroscienze ci insegnano che il sistema cerebrale umano del sapore è dotato di plasticità – particolarmente notevole nei neonati e nei bambini piccoli (pubmed), grazie a un elevato tasso di turnover cellulare. Questo processo permette, in seguito all’esposizione ripetuta a uno stimolo gustativo, di aumentarne la sensibilità. Possiamo quindi abituare e riabituare il cervello alla preferenza per il cibo genuino e costruire un giusto equilibrio tra il piacere e l’alimentazione giornaliera (sulla riabilitazione sensoriale, puoi approfondire qui). Quanto più a lungo si consumano cibi sani, migliore sarà il sapore che verrà percepito dai nostri sensi successivamente (pubmed).
È tempo di tornare al sapore autentico dei cibi. E’ tempo di tornare al gusto vero.
Maria Giusi Vaccaro è laureanda in Scienze Biologiche e appassionata di neurogastronomia. Ha conseguito un Master in Nutrizione culinaria e Cucina antiaging (Art Joins Nutrition Academy).
Immagine di G. D’Urso
Il prossimi gruppi di educazione alimentare online
Da quando la pandemia ci ha costretti a modificare le nostre abitudini professionali e comunicative, ho adeguato i gruppi di educazione alimentare che organizzavo in presenza nel mio studio. Da un anno circa, quindi, i gruppi si svolgono con modalità smart, approfittando delle numerose piattaforme di facile utilizzo.
Il primo gruppo che sta per essere attivato è quello sull’adolescenza.
A seguire, ci saranno quello dedicato al microbiota intestinale (in programma per la seconda metà di aprile) e l’ultimo di questo primo semestre 2022 dedicato all’alimentazione in menopausa.



I gruppi sono aperti a tutti e hanno le seguenti caratteristiche: non hanno valore professionalizzante, si pongono come obiettivo quello di fornire strumenti di comprensione e gestione dei problemi legati al tema affrontato. Non vengono rilasciati piani alimentari, attestati, materiali didattici. Gli incontri non vengono registrati. Ogni gruppo ha il costo di 75 € e la durata di due incontri di due ore l’uno.Per maggiori informazioni è possibile scrivere a giusi.durso@libero.it
Di seguito una mia breve biografia.
Giuseppina D’Urso è biologa nutrizionista, specialista in patologia clinica, con perfezionamento in patologia molecolare. Insegna nutrizione clinica all’università di Pisa e principi di dietologia all’università di Bari. È autrice di diversi saggi divulgativi.
Supervisione di percorsi nutrizionali – Occasione di confronto e formazione
Dedicato ai colleghi
Quando molti anni fa iniziai a occuparmi di nutrizione clinica, avvertii forte il bisogno di confrontarmi con i colleghi che da più tempo esercitavano la professione. Più di tutto mi avrebbe confortato e motivato sottoporre i miei primi casi all’attenzione di persone più esperte per capire come procedere o avere conferme sullo stato dell’arte di quelle mie prime valutazioni nutrizionali, sui miei primi piani alimentari, sui limiti e gli ostacoli con i quali mi stavo misurando. Allora feci molta fatica. Furono pochissime, da contarsi sulle dita di una mano, le persone disponibili a condividere con me la propria esperienza.
Per questo motivo e per la passione che non mi ha mai abbandonato ho deciso, dopo molti anni di docenza, pubblicazioni di testi divulgativi, collaborazioni e attività ambulatoriale, di attivare online e/o in presenza delle sessioni di supervisione dei percorsi nutrizionali.
 Che cosa si intende per supervisione di percorsi nutrizionali?
Che cosa si intende per supervisione di percorsi nutrizionali?
Un’occasione per sottoporre a chi ha più esperienza i casi più complessi. Un modo per acquisire una visione più ampia e confrontarsi sulle prospettive che i vari percorsi nutrizionali possono offrire, individuando nel contempo modalità di approfondimento e crescita personale.
A chi si rivolge la supervisione di percorsi nutrizionali?
A colleghe e colleghi che ne sentono il bisogno, siano essi alle prime armi o si avvicinino da poco a una delle branche della nutrizione di cui fino ad ora non si erano occupati.
Con quali modalità vengono gestite le supervisioni di percorsi nutrizionali?
Chi richiede una supervisione ha la possibilità di proporre uno o più casi su cui sta lavorando e sui quali desidera essere seguito da un supervisore. Presentare il caso significa descriverne la presa in carico, la raccolta dati ed eventuali idee di percorso. Il supervisore studia il caso e attiva una o più sessioni in cui ne discute con il collega richiedente, sviscerando ogni aspetto del trattamento nutrizionale, comprese le eventualità e le modalità di invio ad altri professionisti.
La supervisione può essere singola o di gruppo, a seconda delle necessità di chi la richiede e della complessità dei casi proposti. Può essere fatta con modalità online o in presenza (nel rispetto delle esigenze del richiedente e delle attuali misure anti Covid-19).
Come si fa a ricevere informazioni dettagliate sulle supervisioni e ad accedervi?
Basta scrivere all’indirizzo giusi.durso@libero.it e richiedere informazioni sui tempi e sui costi. Per richiedere una supervisione si può scrivere allo stesso indirizzo, specificando la tipologia del caso (esempio: giovane adulto con obesità, oppure, bambino selettivo, o ancora adolescente con disturbo alimentare, ecc.). Sarà mia cura fissare un appuntamento telefonico per pianificare insieme i tempi e i modi della supervisione.
Quali sono le tipologie di percorsi per cui potete richiedere una supervisione?
Bambini: divezzamento, disturbi alimentari precoci, selettività alimentare, gestione dei pasti fuori casa, obesità e altre patologie in cui il supporto nutrizionale sia necessario o utile;
Adolescenti: disturbi alimentari, gestione dei pasti in famiglia, gestione dei pasti fuori casa, obesità e altre patologie in cui il supporto nutrizionale sia necessario o utile;
Donne in varie fasi della vita, comprese gravidanza e allattamento, disturbi alimentari, menopausa e patologie varie;
Persone affette da sindrome metabolica, disbiosi intestinale, diabete mellito di tipo uno e due, reflusso gastroesofageo, patologie autoimmuni, obesità.
Le patologie devono essere diagnosticate dal medico.
Ristorazione collettiva: sanitaria (ospedali, cliniche private, RSA), aziendale, scolastica.
Per il momento, è tutto. Spero che questo articolo vi sia stato utile. Di seguito, una mia breve biografia.
Al prossimo aggiornamento!

Giuseppina D’Urso è biologa nutrizionista, specialista in patologia clinica, con perfezionamento in patologia molecolare, un master in Alimentazione Umana e uno in Disturbi alimentari nell’infanzia e nell’adolescenza (Università di Firenze). Collabora con il Dipartimento di Farmacia dell’Università di Pisa, dove tiene seminari e corsi per gli studenti di Scienze della Nutrizione Umana. Insegna Principi di dietologia e Ristorazione collettiva nel corso di perfezionamento di Nutrizione Umana dell’Università di Bari. E’ autrice di saggi divulgativi a tema nutrizione e coautrice del manuale Alimentazione Nutrizione e salute (De Bellis, Poli – EdiSes, 2019). Dal 1998 si occupa di ricerca biomedica presso la Scuola Medica dell’Università di Pisa, dipartimento di Patologia Chirurgica, Medica, Molecolare e dell’Area Critica. Ha collaborato al dossier scientifico delle ultime Linee Guida per una sana alimentazione (CREA, 2018). Collabora con riviste online e cartacee.
Riceve su appuntamento in Largo Bandettini, 4 Ghezzano, S. Giuliano Terme, Pisa.
e-mail: giusi.durso@libero.it
Telefono: 347 0912780
Pagina facebook
Profilo LinkedIn
Alimentazione e nutrizione in adolescenza – 1 e 2 marzo 2022
L’adolescenza è quel momento in cui ogni modello pregresso, ogni abilità acquisita vengono messi in discussione in nome dell’autonomia e della condivisione di nuove tacite regole al di fuori del nucleo familiare. Gli adolescenti sviluppano una nuova consapevolezza sul cibo e sul  corpo, e al contempo tendono a omologarsi e uniformarsi al gruppo dei pari. Questo li rende più fragili e più lontani dall’ascolto dei loro veri bisogni. La compagnia virtuale attraverso gli smartphone produce lo stesso effetto, con l’aggravante di distrarre i giovanissimi dalle sensazioni reali di fame e sazietà. L’adolescenza è un tempo di crescita difficile, in cui l’alimentazione, da sempre legame e tramite fra l’individuo e il mondo esterno, gioca nel bene e nel male un ruolo importantissimo. Con il gruppo online “Alimentazione e nutrizione in adolescenza”, previsto per l’inizio di marzo, affronteremo le tematiche relative ai fabbisogni nutrizionali e alle rischi e alle derive cui spesso sono soggetti. Il gruppo è aperto a tutti.
corpo, e al contempo tendono a omologarsi e uniformarsi al gruppo dei pari. Questo li rende più fragili e più lontani dall’ascolto dei loro veri bisogni. La compagnia virtuale attraverso gli smartphone produce lo stesso effetto, con l’aggravante di distrarre i giovanissimi dalle sensazioni reali di fame e sazietà. L’adolescenza è un tempo di crescita difficile, in cui l’alimentazione, da sempre legame e tramite fra l’individuo e il mondo esterno, gioca nel bene e nel male un ruolo importantissimo. Con il gruppo online “Alimentazione e nutrizione in adolescenza”, previsto per l’inizio di marzo, affronteremo le tematiche relative ai fabbisogni nutrizionali e alle rischi e alle derive cui spesso sono soggetti. Il gruppo è aperto a tutti.
Per informazioni scrivete a giusi.durso@libero.it
Il senso dell’olfatto domina il sapore
Un articolo di Maria Giusi Vaccaro
“Quando annusiamo, non sentiamo solo un odore, così come quando assaggiamo, non sentiamo solo un gusto. Ritroviamo ricordi, soffriamo, gioiamo, speriamo, odiamo, osserviamo. Coltiviamo aspettative e dialoghiamo con il corpo nella sua totalità. Lo leggiamo in certi romanzi, come ad esempio Alla ricerca del tempo perduto di Proust, e in certi lavori scientifici,come Il cervello goloso di André Holley che recita: “è il cervello, non la nostra riflessione cosciente, a coordinare tutti questi processi”.
Le Neuroscienze e in particolare la Neurogastronomia, stanno studiando come un gran numero di stimoli lavorino di concerto per creare l’esperienza del gusto e come il cervello riesca a creare la sensazione del sapore. Ad oggi, grazie a queste discipline, sappiamo che vi è un sistema cerebrale umano del sapore che crea percezioni, emozioni, ricordi, coscienza, linguaggi e scelte incentrate sul sapore. Assumere e gustare il cibo è quindi una questione che riguarda la  di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme.
di bocca e la testa. “Mangiare, è uno dei gesti più comuni e densi di significato ed è proprio mentre mangiamo che il cervello modellizza e mappa gli odori, e che con l’aiuto degli altri sensi dà letteralmente vita alla nostra percezione del gusto.”(Gordon Shepherd). È un processo molto complesso che coinvolge, nell’uomo, il maggior numero di geni, di terminazioni nervose, sensoriali e motorie, diversi muscoli e almeno sei aree del cervello: più di qualunque altra funzione umana. Evidentemente il ruolo nel garantirci la sopravvivenza è stato ed è ancora enorme.
Gli esseri umani posseggono circa 25 geni finalizzati alla percezione orale di sei gusti: dolce, salato, amaro, aspro, umami, grasso ( sesto senso insieme all’amido, essenziale per la percezione della consistenza e della palatabilità). Mentre, oltre 400 geni garantiscono la percezione di più di 10000 odori nella porzione ortonasale (adibita all’inspirazione) e retronasale (adibita all’espirazione). Tutti questi geni gustativi e olfattivi, nonché il gran numero di recettori corrispondenti, sono ampiamente variabili tra gli individui, anche nella stessa famiglia: nessuno può percepire gli stessi sapori ed alle medesime intensità di altri, eccetto i gemelli monozigoti. Ogni individuo possiede un “naso” diverso che varia a seconda delle componenti genetiche e fisiologiche, oltre che quelle psicologiche legate alle diverse esperienze nel corso della vita.
Frequentemente il cibo viene descritto in base al suo “gusto”, ma in realtà quando parliamo di gusto intendiamo dire “sapore”– come spiega Gordon Shepherd nel suo saggio “All’origine del gusto”- ovvero la percezione combinata del gusto e dell’odore. Il sapore è in gran parte dovuto all’olfatto retronasale, un meccanismo attivato dall’insieme di molecole odorose volatili nel tratto che collega la bocca alla cavità nasale. Ma cosa avviene quando assaggiamo del cibo? Sentiamo il sapore del cibo, non perché lo annusiamo, ma perché espirando emettiamo dei piccoli sbuffi di odore del cibo dal retrobocca e all’indietro attraverso le fosse nasali mentre mastichiamo e deglutiamo. Proprio perché portato dal percorso retronasale, l’odore domina il sapore. Gli odori retronasali vengono appresi e quindi sono soggetti a differenze individuali e culturali, il che spiega perché esiste una gran quantità di cucine nel mondo, e perché chiunque entri in un fast food desidera un panino diverso. Lo stesso vale per gli odori all’apparenza più sgradevoli. “Pensiamo alle analogie che sono state trovate tra l’odore dei piedi e certi tipi di formaggi: è il 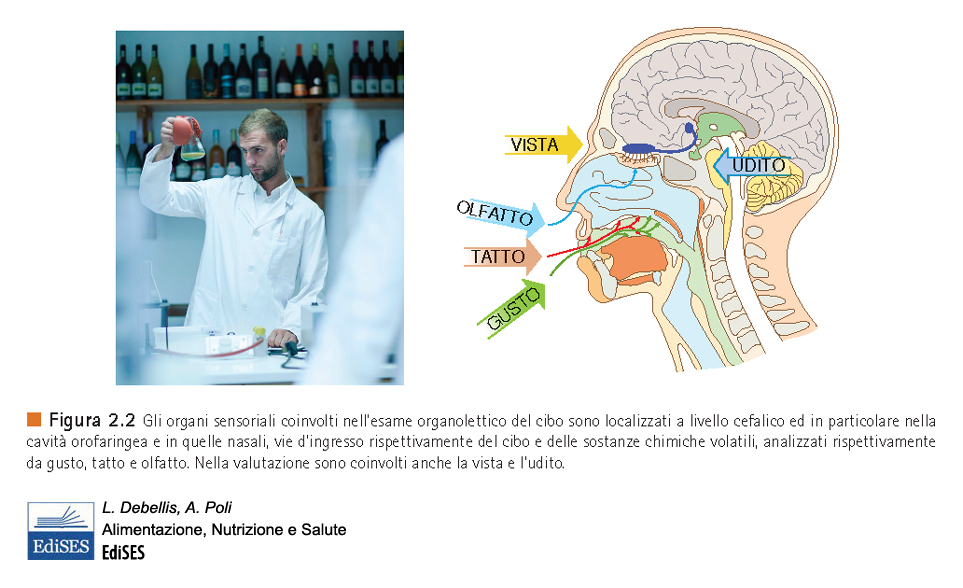 Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa).
Camembert che puzza di piedi o sono i piedi che odorano di Camembert? Tutto dipende dalle nostre esperienze con il Camembert. La sostanza odorosa è la stessa nei due casi: il diacetile, ma il nostro cervello opera una separazione netta riguardo alla gradevolezza o meno della stessa sostanza in funzione da dove provenga.” (Prof. R. Barale, prof. ordinario di Genetica all’Università di Pisa).
Fu Brillant-Savarin a riconoscere il ruolo dominante dell’olfatto nel sapore, dichiarando con un’espressione colorita che il retrogola era il “camino del gusto”. L’olfatto retronasale si contrappone in tanti modi a quello ortonasale da poterlo considerare un tipo distinto di odorato: è la percezione degli odori che provengono dalla cavità orale durante la masticazione, per la degradazione delle molecole ad opera degli enzimi della saliva e il riscaldamento che ne aumenta la volatilità, contrariamente all’olfatto ortonasale, che si verifica durante l’ annusamento. Il senso del sapore prodotto è come un miraggio: sembra provenire dalla bocca, dove si trova il cibo, invece la parte odorosa nasce fisiologicamente dal percorso olfattivo. “La ricerca moderna ha identificato l’olfatto come un senso chimico, così come il gusto; a differenza dei sensi fisici della vista e dell’udito – che dipendono da stimolazioni come la luce o i suoni – l’olfatto si basa sulla presenza di una moltitudine di recettori sensibili a diverse sostanze  chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
chimiche. Queste sostanze – che gli scienziati definiscono molecole odorose dei cibi – portano informazioni e si legano ai recettori delle cellule nervose olfattive presenti nella cavità nasale: le uniche cellule nervose di tutto il corpo in contatto con l’esterno.”(Guida per cervelli affamati, C. Coricelli, S. E. Rossi – Il Saggiatore, 2021. Se ne parlerà in modo dettagliato nei prossimi articoli di questo blog). Sono loro che inviano specifici segnali al cervello il quale li traduce in “ immagine ” di un gusto o di un odore. Proprio come avviene nella corteccia visiva che ci permette di distinguere istintivamente il volto umano da un volto animale, così nella corteccia gustativa o olfattiva si crea il “volto”- immagine di un gusto o di un odore. E così, nelle altre cortecce.
“Le immagini sensoriali così definite, vengono archiviate nelle rispettive aree per essere ulteriormente elaborate in immagini più complesse tramite l’interazione con altre aree cerebrali come la creazione del sapore. Infatti, il sapore non esiste di per sé, ma nasce dall’interazione tra il gusto e l’olfatto nella corteccia cerebrale (aree delle associazioni) e non solo. È, quindi, una creazione individuale del cervello, del cervello di ognuno.”(Prof. R. Barale) Queste “immagini” rappresentano la base principale della nostra percezione dei sapori; determinano la maggior parte del piacere che traiamo dal cibarci e condividono parte della responsabilità dei problemi che si incorrono mangiando cibo non salutare.
Ma perché l’olfatto è il Re dei sensi? “Le informazioni provenienti dalle molecole odorose vengono inviate dalle cellule nervose della cavità nasale, tramite gli assoni, direttamente alla prima stazione cerebrale: il bulbo olfattivo. Il viaggio prosegue verso la corteccia olfattiva che crea l’identità e l’intensità dell’odore, l’ippocampo (struttura centrale della memoria), l’amigdala – struttura centrale del sistema limbico – per poi raggiungere la corteccia orbitofrontale, stabilendo con essa un rapporto privilegiato con la parte più nobile e evoluta del nostro cervello – che ci distingue dal resto degli animali – ove si crea la gratificazione e la piacevolezza soggettiva molto più direttamente che con gli altri sensi. Infatti, a differenza di tutte le vie sensoriali, quella olfattiva non viene filtrata dal talamo, raggiunto solo in un secondo momento. Per questo motivo la percezione iniziale degli aromi è in gran parte inconsapevole e più immediata.”(Guida per cervelli affamati).
Fra le varie intuizioni della Neurogastronomia, quella sul rapporto cibo-memoria-emozioni è particolarmente interessante. Il legame diretto con le aree limbiche, coinvolte nei processi emotivi, e con la struttura centrale della memoria, fa sì che la reazione a un certo odore possa essere influenzata dallo stato psicofisico in cui ci troviamo – come ad esempio la fame – o dai nostri ricordi, implicando la memoria sensoriale che coinvolge il “vissuto” di un individuo. Marcel Proust ha studiato e sottolineato il ruolo della memoria sensoriale e del ricordo nel condizionare le nostre sensazioni gustative: il ritorno della memoria involontaria dopo aver imbevuto nel tè una madeleine, ricorda come egli era solito mangiarne da piccolo la domenica mattina ( 1° capitolo, “La strada di Swann”). La narrazione dello scrittore francese ci riporta immediatamente alla centralità dell’olfatto: un senso arcaico, direttamente connesso alle strutture più profonde e primitive del nostro cervello legate alle emozioni e alla memoria.
Più recentemente, il ruolo dell’esperienza e della memoria nel modificare la valutazione oggettiva di un cibo, è stato ben rappresentato nel film Ratatouille della Walt Disney Pictures/Pixar Animations Studios. Il sapore, quindi, percepito a livello di coscienza, non è più soltanto la risultante dell’interazione tra gusto e olfatto, ma anche da quanto i nostri archivi di memoria di gusti e olfatto sono ricchi e articolati. Inoltre, nelle varie aree associative contigue a quelle percettive, avvengono associazioni con altri sensi, come la vista, il tatto, l’udito e con la memoria di altre percezioni emotivamente importanti. Il suono, il profumo e la presentazione visiva del cibo, ad esempio, hanno importanza quasi quanto il gusto. Pensiamo alla croccantezza di un alimento che va a stimolare i centri del piacere.
Studi attualmente in corso stanno confermando che l’olfatto umano, lungi dall’essere un senso debole e vestigiale, è al contrario potente. Comprendere meglio il ruolo centrale svolto da questo senso può aprire le porte a nuovi approcci per ridurre i problemi legati al cibo.
Maria Giusi Vaccaro è laureanda in Scienze Biologiche e appassionata di neurogastronomia. Ha conseguito un Master in Nutrizione culinaria e Cucina antiaging (Art Joins Nutrition Academy).