Mentre la quotidianità ci travolge con i suoi ritmi frenetici e le sue consuetudini, dimentichiamo spesso di cosa siamo fatti e come rispondiamo agli stimoli esterni. È bene ogni tanto ricordare che siamo organismi complessi, fatti di carne, ossa, pensieri, emozioni. Un ampio e articolato sistema di strutture anatomiche e psichiche connesse fra loro dalla chimica del corpo. Quest’ultima rappresenta uno dei substrati su cui agisce il cibo, con la sua composizione variegata di molecole. Il suo ruolo non è solo quello di nutrire, ma anche di interagire con le interconnessioni che caratterizzano il corpo e l’essere umano tutto. Spesso ci sfugge che anche i pensieri e le emozioni hanno un movens chimico: molecole di neurotrasmettitori e neurormoni, messaggeri intra ed extracellulari, che stimolano o inibiscono altre molecole, interagiscono con i propri recettori. Ogni nostra reazione, ogni sensazione, ogni sentimento hanno come base la chimica del sistema nervoso. Essa, integrandosi ad altre chimiche (a quella del codice genetico, del sistema immunitario) e con ciò che ci sollecita dall’esterno, produce reazioni, più o meno evidenti, sia a livello organico che a livello psichico. Insomma, la natura ha fatto davvero un gran ben lavoro, senza risparmiarsi in quanto a complessità.
Proprio questa caratteristica, così peculiare e così meravigliosa, a volte ci espone a dei rischi. In alcuni momenti della nostra vita o in alcune patologie, in particolare i disturbi alimentari, come ad esempio nel Disturbo di Alimentazione Incontrollata (DAI) ma anche nell’Anoressia Nervosa (AN) e nella (BN), così come nell’obesità e nell’ortoressia*, il cibo, con il suo ampio bagaglio di significati e simbologie, rappresentando atavicamente un ponte fra il corpo e la mente, diventa l’unico linguaggio con cui parliamo a noi stessi e al mondo che ci circonda. Questo accade nell’adulto, come nel bambino e nell’adolescenze e le sue conseguenze sulla salute possono essere anche molto gravi.
Quando le incongruenze dell’anima e dei pensieri diventano insopportabili può accadere che il cibo diventi la consolazione a portata di mano, smorzando così emozioni intollerabili, dolori profondi, autosvalutazione, stati di profonda frustrazione e delusione. Il corpo con le sue forme, interfaccia sociale fra noi e gli altri, depositario di memorie genetiche e metaboliche, spesso oggetto di giudizi terribilmente condizionanti viene coinvolto e sconvolto da pensieri ossessivi che producono disfunzioni nel comportamento alimentare. La formulazione di tali pensieri e la reazione del proprio corpo alla frustrazione e alla sofferenza che essi generano trovano nel cibo la chiave di volta, la strada per comunicare con se stessi e il mondo, il modus più congeniale per riempirsi, svuotarsi, amarsi, consolarsi. Per sopravvivere alla solitudine, al dolore, al giudizio degli altri.
Come già accennato, i meccanismi fisiologici che sottendono al consumo fisiologico del cibo, quale nutrimento del corpo e gradimento per la mente possono alterarsi a qualsiasi età: il DAI, in particolare, è fra i disturbi alimentari più diffusi, colpisce appunto tutte le fasce d’età e i livelli culturali, con un coinvolgimento del sesso maschile maggiore rispetto a AN e BN. Inoltre, è causa di molte complicanze metaboliche, cardiovascolari e psichiatriche.
Nell’età evolutiva, il sovrappeso e l’obesità sono espressione di un corpo in grande difficoltà, che racconta un probabile disagio, un’incongruenza che ha provocato una frattura, un cambiamento adattativo, alterando la rete chimica, delicata e complessa, che collega il metabolismo al peso corporeo e al funzionamento psichico. Lo stretto legame (fisiologico) fra il piacere di mangiare e la relazione del bambino con i suoi adulti di riferimento (in particolare la nutrice) si trasforma in un’arma contro se stessi, producendo e mantenendo il disturbo alimentare.
Ma un problema che nasce da un sistema complesso non può ammettere soluzioni semplicistiche. Per questo, i percorsi terapeutici che possono aiutare le persone affette dai suddetti disturbi devono contemplare più figure professionali che lavorano in rete, confrontandosi di continuo.
Dal punto di vista nutrizionale, diventa fondamentale instaurare un rapporto empatico, di accoglienza e fiducia, come base su cui costruire esperienze che supportino il paziente nel cammino, spesso lungo e faticoso, verso la riconversione del cibo da ciò che è diventato a ciò che deve tornare ad essere: nutrimento e piacere. Sia per gli adulti che per i ragazzi, sono necessarie sedute che mettano in contatto, nel modo e nei tempi adeguati, i sensi e le sensazioni con il consumo dei cibi che rappresentano il nemico o il conforto. Il lavoro sulla composizione corporea e sul peso è contestuale ma non sempre prioritario, perlomeno fino a quando non saranno raggiunti gli obbiettivi comportamentali di base. Per i più piccoli, è stato visto che i percorsi più efficaci sono quelli che coinvolgono l’intera famiglia pur lasciando spazio e autonomia al bambino o al ragazzo, in modo da ricomporre il complesso mosaico di emozioni e sensazioni corporee legate al consumo, alla scelta e al gradimento degli alimenti e sostenere così una crescita corporea e psichica fisiologica.
Non si tratta quasi mai di percorsi brevi e privi di inciampi, poiché il cibo e il suo consumo sereno e fisiologico rappresentano una parte molto importante e fondante della nostra vita, della nostra salute e del nostro modo di essere. Cibo, mente e corpo sono e saranno sempre le tre anime chimiche che ci compongono e ci rendono ciò che siamo. L’attenzione dovuta a questa triade così importante deve essere, da parte di chi se ne prende cura, alta e costante. In tutti i casi, diventa fondamentale la costruzione di un terreno ampio e sereno dove poter seminare nuovi obiettivi e accudire nuovi stili emotivi e comportamentali, trasformando, come nell’arte del Kintsugi**, ogni ferita in una nuova possibilità di migliorare il rapporto con il proprio corpo, con il proprio cibo e con il proprio mondo.
Informazioni su sedi, orari e modalità operative dello studio nutrizionale.
Immagine tratta dalla rete.
* ortoressia: da Orthos (giusto) e Orexis (appetito),sindrome caratterizzata dall’ossessione del cibo sano, che spinge ad eliminare gruppi di cibi essenziali per paura di essere contaminati.
**Kintsugi: tecnoca artistica giapponese che valorizza le incrinature e le crepe degli oggetti rotti rempiendole con oro
Per approfondire:
– Prigionieri del cibo. L. Dalla Ragione e S. Pampanelli. Pensiero Scientifico Editore
– Ferite e ricami nella clinica dei disturbi alimentari E. Riva. Mimesis
Potrebbe interessarti anche la lettura dei seguenti articoli:
Aumento del peso corporeo: fattore di rischio non solo metabolico
Grasso: insostenibile leggerezza, insospettabile complessità
Si fa presto a dire dieta
 Recentemente è arrivata alla mia osservazione Rebecca (nome di fantasia): una bambina con intolleranza al fruttosio o fruttosemia. Si tratta di una patologia genetica, autosomica recessiva, caratterizzata dall’assenza dell’enzima fruttosio-1- fosfato aldolasi deputato alla metabolizzazione del fruttosio. Questo zucchero quindi tende ad accumularsi nel sangue e a provocare danni epatici, renali e metabolici. La malattia può manifestarsi già nella primissima infanzia con vomito, rifiuto del cibo e ipoglicemia. In assenza di una diagnosi precoce e della dieta deprivata di fruttosio, la situazione può essere così grave da arrecare danno epatico e renale e rendere necessario il ricovero in ospedale.
Recentemente è arrivata alla mia osservazione Rebecca (nome di fantasia): una bambina con intolleranza al fruttosio o fruttosemia. Si tratta di una patologia genetica, autosomica recessiva, caratterizzata dall’assenza dell’enzima fruttosio-1- fosfato aldolasi deputato alla metabolizzazione del fruttosio. Questo zucchero quindi tende ad accumularsi nel sangue e a provocare danni epatici, renali e metabolici. La malattia può manifestarsi già nella primissima infanzia con vomito, rifiuto del cibo e ipoglicemia. In assenza di una diagnosi precoce e della dieta deprivata di fruttosio, la situazione può essere così grave da arrecare danno epatico e renale e rendere necessario il ricovero in ospedale.




 se: il suo ruolo nelle fiabe, il significato di alcuni alimenti tradizionali, il sapore delle pietanze che prepara la nonna, il ruolo del cibo per il nostro corpo, il gusto col quale facciamo la conoscenza dei vari sapori, l’importanza di masticare, gustare e riconoscere i vari componenti di un piatto e infine, tappa attualmente in atto, la provenienza e la produzione del cibo. Ginevra, ogni giorno e sempre con maggiore gratificazione, ha imparato a mangiare a tavola con la sua famiglia:
se: il suo ruolo nelle fiabe, il significato di alcuni alimenti tradizionali, il sapore delle pietanze che prepara la nonna, il ruolo del cibo per il nostro corpo, il gusto col quale facciamo la conoscenza dei vari sapori, l’importanza di masticare, gustare e riconoscere i vari componenti di un piatto e infine, tappa attualmente in atto, la provenienza e la produzione del cibo. Ginevra, ogni giorno e sempre con maggiore gratificazione, ha imparato a mangiare a tavola con la sua famiglia: 

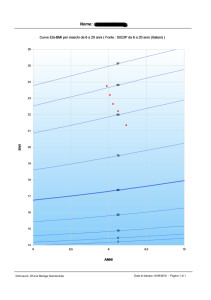
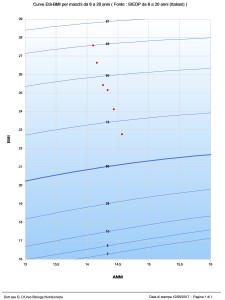

 anti da cui poi è difficile disimpegnarsi.
anti da cui poi è difficile disimpegnarsi.